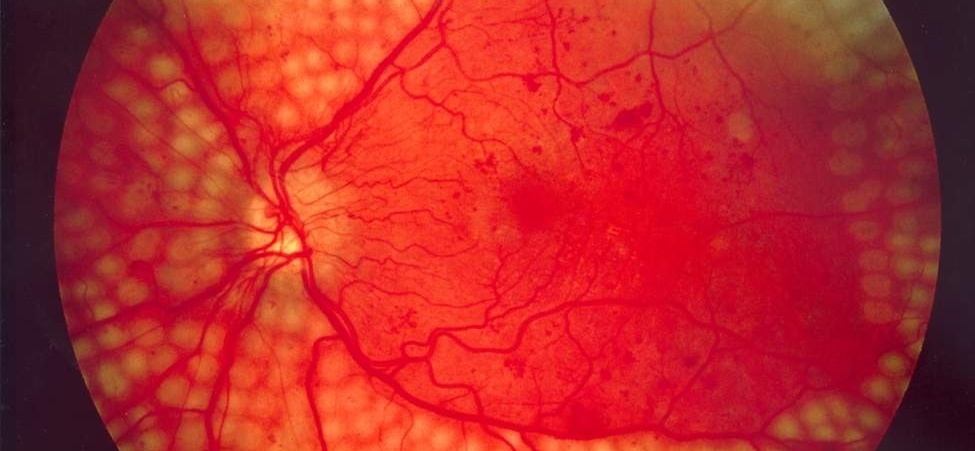
La retinopatía diabética es una enfermedad vascular secundaria a la diabetes. La diabetes es una enfermedad metabólica con una prevalencia creciente en nuestra sociedad y que lesiona los pequeños vasos sanguíneos de la retina debido a la descompensación metabólica que provoca. La retina es una capa fina de tejido sensible a la luz que recubre la parte posterior del ojo. Es el elemento donde se enfocan los rayos de luz para transmitirlos hacia el cerebro e interpretarlos como imágenes. Los daños provocan una pérdida de visión que puede llegar a ser muy considerable e irreversible.
Los niveles elevados de glucemia de forma sostenida alteran las paredes de los pequeños vasos retinales y los vuelven más permeables e irregulares. A partir de estas lesiones iniciales, la retinopatía puede ir evolucionando en diferentes etapas.
Según el tipo y extensión de los signos típicos de la retinopatía diabética (RD), como pueden ser microaneurismas, microhemorragias, microinfartos, exudados lipídicos, neovasos, etc., se clasifica la enfermedad en varias etapas: leve, moderada, severa y proliferativa.
En todas las formas de retinopatía diabética puede aparecer el edema macular diabético (EMD), que es la causa principal de disminución de agudeza visual en los casos de diabetes.
El edema macular diabético es la acumulación de líquido en la mácula, la zona central y de mayor sensibilidad de la retina, responsable de la buena agudeza visual.
En la fase inicial, la retinopatía diabética no provoca cambios en la visión, pero a medida que las etapas progresan, puede empeorar y provocar pérdidas graves de visión e incluso la ceguera.
Los síntomas más frecuentes son la disminución de la agudeza visual, metamorfopsias (visión deformada de los objetos) y miodesopsias (unas manchas que flotan en el campo de visión, conocidas también como moscas flotantes,).
El hecho de que en las etapas iniciales no provoque síntomas hace que muchas veces el paciente no sea consciente de que padece la enfermedad hasta que ya se encuentra en etapas avanzadas. Por eso es tan importante que las personas diabéticas se sometan a revisiones.
Las personas que padecen diabetes, tanto de tipo 1 como de tipo 2, corren riesgo de sufrirla, por lo que es muy importante que se sometan a un examen oftalmológico completo al menos una vez al año. Un gran porcentaje de diabéticos desarrollan retinopatía diabética en alguna de sus fases.
Las complicaciones que surgen más habitualmente por culpa de la retinopatía diabética son hemorragias vítreas, desprendimientos de retina traccional y glaucoma neovascular, que suelen requerir tratamiento quirúrgico.
La retinopatía diabética afecta de diferente manera a los pacientes, según el grado de la enfermedad y la zona afectada (mácula o zona central y periferia). Por eso, hay varios tratamientos disponibles.
La fotocoagulación con láser, tanto de tipo estándar como subumbral, crea pequeñas quemaduras terapéuticas en la retina. También están las inyecciones intravítreas de fármacos (antiangiogénicos o corticoides) y la vitrectomía, que es la cirugía vitreorretiniana indicada para las hemorragias vítreas o el desprendimiento traccional de la retina.
Aparte del tratamiento específico del ojo, es fundamental y de gran incidencia en la evolución y pronóstico de la retinopatía el control metabólico estricto de la diabetes, siguiendo las pautas de medicación, dieta y ejercicio físico que recomiende el diabetólogo.
Sin embargo, las personas que sufran una fase inicial de retinopatía diabética pueden no necesitar tratamiento, aunque sí necesitarán un seguimiento detallado.

Escríbenos o pide hora para una consulta con nuestro equipo médico.